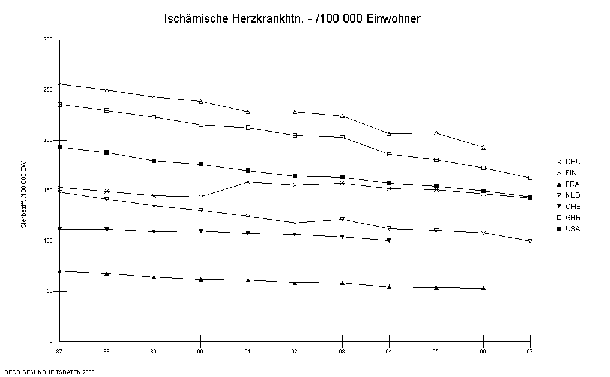![[DIGITALE BIBLIOTHEK DER FES]](/images/digbib/d_digbib.gif)

TEILDOKUMENT:
-
Analyse der Wirtschaftlichkeit und der Versorgungsqualität
- These 1:
Innovationen im Gesundheitswesen führen nicht zwangsläufig zu höheren Kosten - These 2:
Die demographische Entwicklung bedingt nicht automatisch eine überproportionale Kostensteigerung im Gesamtsystem - These 3:
Im deutschen Gesundheitswesen besteht ein hoher Ressourceneinsatz - These 4:
Es bestehen noch Defizite in der erreichbaren Lebenserwartung und es bestehen noch Defizite im Vergleich zu der erreichbaren Absenkung der Sterblichkeit bei wichtigen Volkskrankheiten - These 5:
Es bestehen noch Defizite auf der Ebene der Prozess- und der Ergebnisqualität
Analyse der Wirtschaftlichkeit und der Versorgungsqualität
These 1: Innovationen im Gesundheitswesen führen nicht zwangsläufig zu höheren Kosten
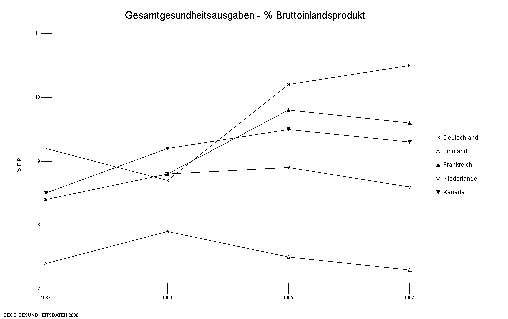
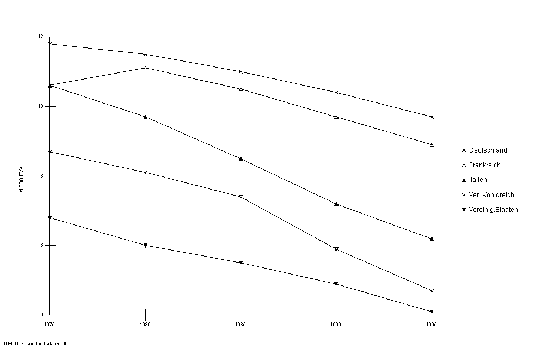
Die Halbwertzeit medizinischen Wissens wird mit durchschnittlich fünf Jahren angegeben. Im Schnitt veraltet aufgrund der raschen Entwicklung des medizinischen Fortschritts eine medizinische Behandlungsleitlinie pro Tag. Innovationen werden fast täglich in die Medizin eingebracht. Dennoch muss die Einbringung von Innovationen nicht automatisch zu einer Kostensteigerung im Gesundheitssystem führen. In den letzten 15 Jahren wurde eine große Anzahl von Innovationen in die medizinische Versorgung eingeführt. Die Organtransplantation wurde aufgrund der besseren Beherrschbarkeit von Abstoßungsreaktionen ein Routineeingriff, künstliche Gelenke mit hoher Lebensdauer wurden eingeführt, wirksame Medikamente für zahlreiche Erkrankungen entwickelt und die Diagnostik durch bildgebende Verfahren wie Computertomogramme verbessert. Dennoch ist in den Industrieländern, mit Ausnahme der Vereinigten Staaten in der Zeit von 1987 bis 1993, der Anteil der Gesundheitsausgaben am Bruttoinlandsprodukt (BIP) nicht wesentlich gestiegen. Insgesamt ist der Anteil der Gesundheitsausgaben am Bruttoinlandsprodukt von Ländern mit hoher Versorgungssqualität in den letzten Jahren etwa konstant zwischen 7,5 und 9,8% geblieben und in einigen Fällen sogar gesunken (Abbildung 1).
Abbildung 1: Anteil der Gesundheitsausgaben ausgewählter Länder am BIP in %.
Quelle: OECD Gesundheitsbericht 2000.
Beispielsweise zeichnen sich die Niederlande, Finnland und Schweden (nicht gezeigt) durch eine Verbesserung in der Versorgungsqualität bei wichtigen Volkskrankheiten aus (wie unten gezeigt werden soll) ohne dass überhaupt der Anteil der Gesundheitsausgaben am BIP gestiegen wäre. Die Verbesserung der Versorgungsqualität in diesen Ländern lässt sich anhand von Parametern der Ergebnisqualität wie der Absenkung der Sterblichkeitsraten für wichtige chronische Erkrankungen oder der Senkung der Amputationsraten bei Diabetikern messen
[Van Houtum WH, Lavery LA. Regional variation in the incidence of diabetes-related amputations in the Netherlands. Diabetes Res Clin Pract 1996;31:125-32.].
Die erzielte Verbesserung in der Gesundheitsversorgung ist in erster Linie durch die Verdrängung nicht-wirksamer Verfahren durch innovative, evidenzbasierte Verfahren erklärbar. Da in der medizinischen Praxis davon ausgegangen werden muss, dass für ca. die Hälfte aller Verfahren der medizinische Nutzen bislang noch nicht nachgewiesen ist, kann die beschleunigte Einbringung innovativer Verfahren daher sogar zu einer Kostenstabilisierung im Gesundheitswesen beitragen, indem nicht-effektive und nicht-kosteneffektive Verfahren durch evidenzbasierte und kosteneffektive Verfahren ersetzt werden. Nur durch diesen Verdrängungsprozess kann erklärt werden, dass trotz Innovation die Gesamtkosten der Versorgung nur proportional mit dem BIP gewachsen sind. So verdrängten cholesterinsenkende Statine frühere Lipidsenker in der Sekundärprävention nach Herzinfarkt. Statine senken das Risiko für das Eintreten eines neuen Herzinfarkts oder beispielsweise eines Schlaganfalls um ca. 30%
[Plehn JF, Davis BR, Sacks FM, Rouleau JL, Pfeffer MA, Bernstein V, Cuddy TE, Moye LA, Piller LB, Rutherford J, Simpson LM, Braunwald E. Reductionof Stroke incidence after myocardial infarction with pravastatin. The cholersteol and recurrent event (CARE) study. Circulation 1999;99:216-223.].
Vor den Statinen wurden für diesen Zweck Fibrate eingesetzt, die etwa gleich teuer waren, aber keinerlei nachgewiesene Wirkung auf die Herzinfarkt- bzw. Schlaganfallsterblichkeit hatten. Problematisch ist außerdem, dass auch heute noch ein hoher Anteil der Patienten mit den nicht wirksamen Substanzen behandelt wird.
Auch die Zahl der mit cholesterinsenkenden Medikamenten zu behandelnden Patienten ist beeinflußbar. Sinkt z.B. im Rahmen von präventiven Maßnahmen wie der Ernährungsumstellung der Cholesterinspiegel in der Bevölkerung um 5%, so sinkt der Anteil der Patienten in der Bevölkerung, die aufgrund zu hoher Cholesterinspiegel überhaupt mit Medikamenten behandelt werden müssen, um 25%
[North D, Priest P, Lay-Yee R, Jachson R. New Zealand guidelines for the management of dyslipidaemia: implications for treatment in an urban New Zealand population. N Z Med J 1996 Apr 26;109(1020):134-7.].
Analog sinkt bei einer Senkung des Blutdrucks bei Diabetikern um 10 mmHg die Rate diabetesassoziierter Komplikationen um 12%, die diabetesbedingte Mortalität um 15%, die Herzinfarktrate um 11% und die mikrovaskulären Komplikationen um 13%
[Adler AI, Stratton IM, Neil HA, Yudkin JS, Matthews DR, Cull CA, Wright AD, Turner RC, Holman RR. Associaton of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study. AMB 2000 Aus 12;321(7258):412-9.].
Dass Innovation nicht automatisch die Kosten erhöht, kann auch im Bereich der bildgebenden Verfahren beobachtet werden. Beispielsweise kann in vielen Fällen durch die Computertomographie (CT) eine beschleunigte Diagnosestellung und zielgerichtetere Therapie erfolgen. Zu der Kosteneinsparung durch die verkürzte Therapiedauer kommen die Vorteile der über die Jahre gestiegenen Bildqualität und sinkenden Kosten für die CT-Untersuchung.
These 2: Die demographische Entwicklung bedingt nicht automatisch eine überproportionale Kostensteigerung im Gesamtsystem
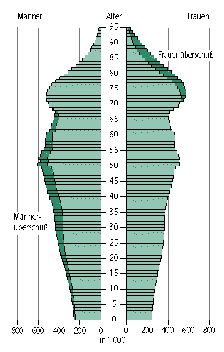
In Szenarien zur Kostenentwicklung des deutschen Gesundheitswesens wird häufig eine erhebliche Kostensteigerung aufgrund des demographischen Wandels prognostiziert (Abbildung 2). Diese Berechnungen gehen in der Regel von einer durchschnittlichen Krankheitslast pro Einwohner aus, die der Krankheitslast der heutigen Bevölkerung geschlechts- und altersstandardisiert entspricht. Für die Abschätzung des medizinischen Bedarfs ist jedoch der mittlere Gesundheitszustand der Bevölkerung ausschlaggebend. Neueren Studien aus den USA zufolge verbessert sich der mittlere Gesundheitszustand älterer Menschen deutlich. So ist der heute 65-jährige durchschnittlich wesentlich gesünder als noch vor 10 Jahren. Eine ähnliche Entwicklung ist auch für Deutschland anzunehmen und könnte durch eine systematische und zielgerichtete Prävention beschleunigt werden.
Abbildung 2: Alterspyramide der Bevölkerung für 1995 (links) und Prognose für 2050 (rechts)
Quelle: Datenreport 1999, Statistisches Bundesamt
Berechnungen, die aufgrund der demographischen Entwicklung von enormen Kostensteigerungen in der gesetzlichen Krankenversicherung ausgehen, übersehen, dass sich selbst bei einem Anstieg des Durchschnittsalters der Bevölkerung der durchschnittliche Gesundheitszustand verbessern kann und der durchschnittliche Gesundheitszustand der Bevölkerung erhebliche Auswirkungen auf die zukünftige Kostenentwicklung in der gesetzlichen Krankenversicherung hat.
Korrelation von Kosten und durchschnittlichem Gesundheitszustand
Der größte Anteil der Kosten in der gesetzlichen Krankenversicherung (ca. 80%) wird von einem geringen Prozentsatz der Versicherten verursacht (ca. 20%)
[Fishman P, von Korff M, Lozano P, Hecht J (1997): Chronic care costs in managed care. Health Aff (Millwood); 1683:239-47.].
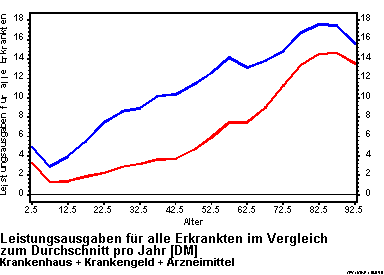
Diese Versicherten leiden in der Regel an einer oder mehreren chronischen Erkrankungen. Eigenen Analysen zufolge sind allein 25% aller Versicherten in der GKV von einer der folgenden sechs Erkrankungen betroffen: Koronare Herzerkrankung, Herzinsuffizienz, Hypertonie, Asthma, Apoplex, Diabetes Mellitus und Brustkrebs. Die durchschnittlichen Ausgaben für diese Versicherten betragen das 2 bis 4fache der Ausgaben von Versicherten ohne diese Erkrankungen (Abbildung 3).
Abbildung 3: Durchschnittliche Leistungsausgaben für Versicherte mit chronischen Erkrankungen im Vergleich zu den Leistungsausgaben gleichaltriger Versicherter ohne chronische Erkrankungen [Berücksichtigt wurden die Erkrankungen Asthma, Diabetes Mellitus, Koronare Herzkrankheit, Hypertonie, Herzinsuffizienz, Brustkrebs, Apoplex sowie die Hauptleistungsbereiche Krankenhaus, Krankengeld und Arzneimittel.].
Quelle: Lauterbach et al. 2001 [Lauterbach K, Wille E, Lüngen M, Stock S, Wendland G, Cischinsky H, Resch S. Modell eines fairen Wettbewerbs durch den Risikostrukturausgleich. Gutachten im Auftrag des VdAK, des AEV, des AOK-BV und des IKK-BV 2001.].
Würde nur die Behandlung chronisch Kranker durch höhere Kosten pro Patient verbessert, so käme es sehr wahrscheinlich tatsächlich zu höheren Gesamtkosten im System. Aus den dargelegten Überlegungen folgt, dass der Kostendruck durch eine Verbesserung der Behandlung alleine nicht reduziert werden kann. Zu einer deutlichen Senkung des Kostendrucks käme es jedoch, wenn die Krankheitslast chronischer Erkrankungen in der Bevölkerung insgesamt zurückgehen würde. Das wäre möglich, wenn durch eine Verschiebung des Eintretens chronischer Erkrankungen in Phasen des höheren Lebensalters die durchschnittliche Dauer der Lebensabschnitte mit chronischen Erkrankungen verkürzt werden könnte und wenn gleichzeitig der mittlere Gesundheitszustand der chronisch Kranken verbessert würde (Abbildung 4).
Abbildung 4: Reduktion der Kosten durch die Verschiebung von Phasen mit chronischen Erkrankungen in höhere Lebensabschnitte und durch eine Verbesserung des mittleren Gesundheitszustands chronisch Kranker
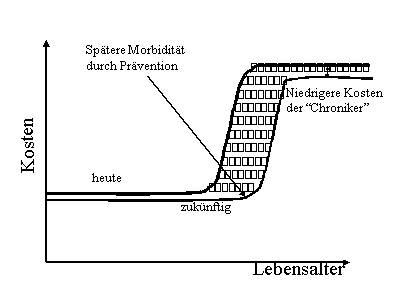
Quelle: Eigene Darstellung
Entscheidend für die Kostenentwicklung ist demnach der mittlere Gesundheitszustand der chronisch Kranken (Tabelle 1) in Abhängigkeit von den eingetretenen Komplikationen: Für fast alle chronischen Erkrankungen ist belegt, dass eine evidenzbasierte Therapie das Auftreten von Komplikationen und Folgeerkrankungen vermeiden kann [DCCT Research Group. Lifetime benefits and costs of intensive therapy as practiced in the diabetes control and complications trial. The diabetes control and complications Trial Research Group. JAMA 1996;276(17):1409-15. Borch-Jonsen K. The costs of nephropathy in type II diabetes. Pharmacoeconomics 1995;8 Suppl 1:40-5. Rubin R, Dietrich K, Hawk A. Clinical and economic impact of implementing a comprehensive diabetes management Program in managed care. J Clin Endocrinol Metab 1998;83(8):2635-42. Berger M, Muhlhauser I. Diabetes care and patient-oriented outcomes. Jama 1999;281(18):1676-8.].
Tabelle 1: Kostenverhältnis von Diabetikern und Nicht-Diabetikern mit (diabetes-relevanten) Komplikationen im Vergleich zu Nicht-Diabetikern ohne die diabetes-assoziierte Komplikation als Grunderkrankung

9 = [Ramsey SD, Newton K, Blough D, McCulloch DK, Sandhus N, Wagner EH (1999): Patient-level estimates of the cost of complications in diabetes in a managed-care population. Pharmacoeconomics; 16(3):285-95.].
Können Komplikationen vermieden werden, so haben Diabetiker beispielsweise durchschnittlich lediglich 1,5 bis 1,7fach höhere Kosten als Nicht-Diabetiker mit derselben Grunderkrankung. Kommen im Verlauf der Erkrankung Komplikationen hinzu, so steigen die durchschnittlichen Kosten von Diabetikern auf das 2,5fache bis 4fache der durchschnittlichen Kosten von Nicht-Diabetikern mit derselben Grunderkrankung.
Das bedeutet, dass durch die Verschiebung von Komplikationen in spätere Lebensphasen bzw. durch die Vermeidung von Komplikationen die durchschnittlichen Kosten in Abhängigkeit von der vermiedenen Komplikation um das bis zu 2,5fache sinken.
These 3 : Im deutschen Gesundheitswesen besteht ein hoher Ressourceneinsatz
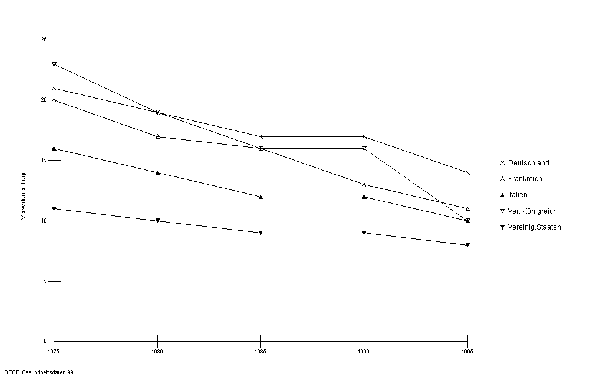
Analysiert man den Ressourceneinsatz im deutschen Gesundheitssystem, so zeigt sich, dass Deutschland neben Österreich und der Schweiz die höchsten Ausgaben für das Gesundheitssystem hat. Deutlich übertroffen wird Deutschland im internationalen Vergleich lediglich von den USA (Abbildung 5).
Abbildung 5: Gesundheitsausgaben ausgewählter Länder im Vergleich (1995-1997), umgerechnet in Dollar pro Kopf
|
1997 |
|
|
Deutschland |
2701 |
|
Frankreich |
2308 |
|
Ver.Königr. |
1498 |
|
Finnland |
1738 |
|
Niederlande |
2086 |
Quelle: OECD Gesundheitsbericht 2000
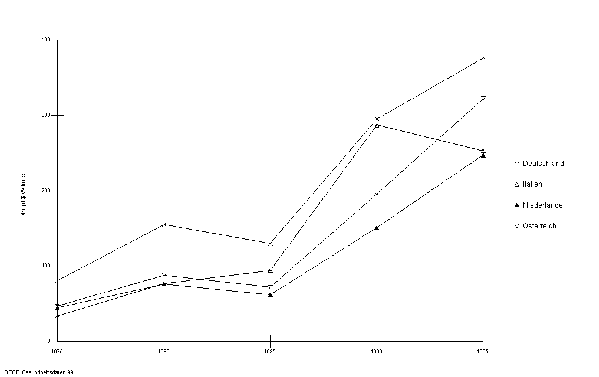
Der hohe Ressourceneinsatz des deutschen Gesundheitswesens im europäischen Vergleich ist im ambulanten und stationären Sektor nachweisbar. So hat Deutschland eine höhere Anzahl praktizierender Ärzte pro 1000 Einwohner (Abbildung 6), eine höhere Bettendichte (Abbildung 7) und eine längere stationäre Verweildauer (Abbildung 8) als vergleichbare europäische Länder.
Abbildung 6: Praktizierende Ärzte pro 1000 Einwohner
Quelle: nach OECD 1999
Abbildung 7: Stationäre Bettenzahl pro 1000 Einwohner
Quelle: nach OECD 1999
Abbildung 8: Mittlere Verweildauer im Krankenhaus
Quelle: nach OECD 1999
Auch in den Arzneimittelausgaben pro Kopf nimmt Deutschland im europäischen Vergleich einen Spitzenplatz ein (Abbildung 9). Gleichzeitig weist Deutschland einen relativ hohen Anteil an verordneten Medikamenten auf, deren Wirksamkeit nicht gesichert ist.
Abbildung 9: Arzneimittelausgaben pro Kopf umgerechnet in Dollar
Quelle: nach OECD 1999
Diesem hohen Ressourceneinsatz stehen häufig nur durchschnittliche Qualitätsergebnisse gegenüber.
These 4: Es bestehen noch Defizite in der erreichbaren Lebenserwartung und es bestehen noch Defizite im Vergleich zu der erreichbaren Absenkung der Sterblichkeit bei wichtigen Volkskrankheiten
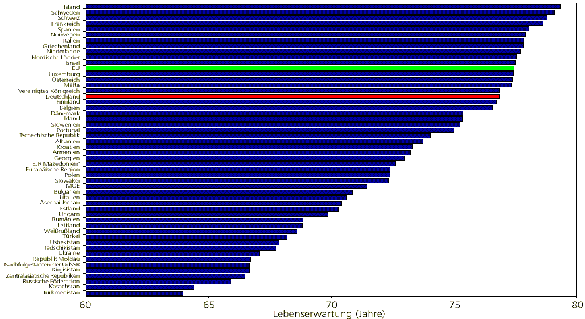
Defizite in der Versorgungsqualität führen in Abhängigkeit von der Erkrankung zu erhöhter Morbidität, verringerter Lebenserwartung und erhöhter Sterblichkeit. Die Lebenserwartung der deutschen Bevölkerung liegt im europäischen Vergleich unter dem EU Durchschnitt (Abbildung 10). Bis zu 40% der Unterschiede in der Lebenserwartung sind durch die Unterschiede in den Gesundheitssystemen [Gutachten des Sachverständigenrats für die Konzertierte Aktion im Gesundheitswesen (2000 / 2001).] bedingt.
Abbildung 10: Lebenserwartung nach Ländern im Vergleich
Quelle: WHO, Stand 1996.
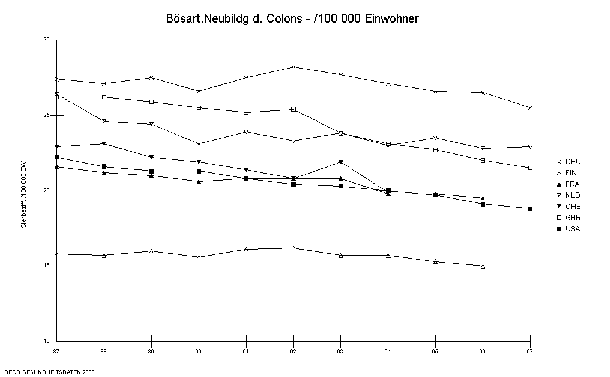
Ähnliche Entwicklungen lassen sich für die krankheitsspezifischen Sterblichkeiten bei häufigen chronischen Erkrankungen feststellen. Für Erkrankungen mit hoher Prävalenz und Inzidenz wie Diabetes Mellitus, Colon-Karzinom, ischämische Herzerkrankungen und zerebrovaskuläre Erkrankungen liegen die Sterblichkeiten in Deutschland im mittleren oder höheren Bereich (Abbildung 11 bis Abbildung 14). So hat Deutschland im Vergleich zu 6 anderen Ländern vergleichbarer sozioökonomischer Bedingungen (Finnland, Frankreich, Niederlande, Schweiz, Großbritannien und den Vereinigten Staaten) die höchste Sterblichkeit für Dickdarmkrebs, die zweithöchste Sterblichkeit für Diabetes, die zweithöchste Sterblichkeit für Schlaganfälle und die vierthöchste Sterblichkeit für Herzkrankheiten.
Abbildung 11: Sterblichkeit (Mortalität) bei bösartigen Neubildungen des Colons (/ 100 000 Einwohner)
Quelle: OECD Gesundheitsbericht 2000
Abbildung 12: Sterblichkeit bei Diabetes Mellitus (/ 100 000 Einwohner)
Quelle: OECD Gesundheitsbericht 2000
Abbildung 13: Sterblichkeit bei ischämischen Herzkrankheiten (/ 100 000 Einwohner)
Quelle: OECD Gesundheitsbericht 2000
Abbildung 14: Sterblichkeit bei zerebrovaskulären Erkrankungen (/ 100 000 Einwohner)
Quelle: OECD Gesundheitsbericht 2000
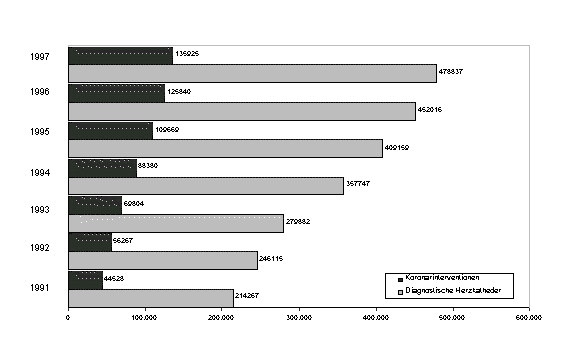
Betrachtet man die Entwicklung der krankheitsspezifischen Sterblichkeiten über den zeitlichen Verlauf, so fällt insbesondere bei den ischämischen Herzerkrankungen auf, dass in Deutschland nicht die gleiche Absenkung der Sterblichkeit erreicht werden konnte, wie in vergleichbaren europäischen Ländern oder den USA, obwohl die Anzahl der Herzkatheteruntersuchungen in Deutschland fast doppelt so hoch liegt wie im europäischen Durchschnitt. Auch die Zahl der diagnostischen Herzkatheter hat sich seit 1991 mehr als verdoppelt, obwohl die Sterblichkeit in anderen Ländern zum Teil deutlich stärker gesunken ist (Abbildung 15).
Abbildung 15: Herzkatheteruntersuchungen 1991 bis 1997 (Deutschland)
Quelle: Eigene Darstellung
These 5: Es bestehen noch Defizite auf der Ebene der Prozess- und der Ergebnisqualität
Versorgungsqualität wird zunehmend anhand von Indikatoren der Prozess- und Ergebnisqualität bewertet. Für einige wichtige chronische Erkrankungen besteht in Deutschland im internationalen Vergleich noch Potenzial zur Verbesserung:
Herzinfarkt :
Beim Eintreten eines Herzinfarktes oder anderer Formen der ischämischen Herzkrankheit ist eine optimale Senkundärprävention ein entscheidender Faktor für die Senkung von Morbidität und Mortalität im weiteren Verlauf. Unabhängig von einer Optimierung der Risikofaktoren sollten alle Patienten ohne Kontraindikationen mit Medikamenten behandelt werden, deren Wirksamkeit in der Sekundärprävention wissenschaftlich gesichert ist. Dazu gehören beispielsweise Aspirin, Beta-Blocker, ACE-Hemmer und Statine.
Bewertet man die Versorgungsqualität von KHK-Patienten in Deutschland, so lässt sich Folgendes ableiten:
- Der Prozentsatz der Patienten, die evidenzbasiert behandelt werden, ist noch zu niedrig [Silber S, Krischke I, Prohaska M. Unterversorgung in der Sekundärprävention bei Patienten mit koronarer Hererkrankung nach Revaskularisation. Herz 2000, 6:623-626. Tunstall-Pedoe H, Vanuzzo D, Hobbs M, Mahonen M, Capaitis Z, Kuulasmaa K, Keil U. Estimation of contribution of changes in coronary care to improving survival, event rates, and coronary heart disease mortality across the WHO MONICA project populations. Lancet 2000 Feb 26,355(9205):688-700.] (Abbildung 16).
- Durch eine evidenzbasierte Behandlung lässt sich die Mortalität deutlich senken (Abbildung 17).
So werden weniger als 30% aller Patienten mit Herzinfarkt optimal therapiert (MITRA-Studie)
[Schuster S, Koch A, Burczyk U, Schiele R, Wagner S, Zahn R, Glunz H, Heinrich R, Stuby K, Berg G, Voigtländer T, Gieseler U, Jakob M, Hauptmann P, Senges J. Frühbehandlung des akuten Myokardinfarktes: Umsetzung von Therapierichtlinien in den klinischen Alltag, MITRA-Pilotphase. Z Kardiol 86,:273-283 (1997).].
Die Sterblichkeit dieser nicht evidenzbasierten Patienten ist fast doppelt so hoch wie die evidenzbasiert behandelter Patienten (Abbildung 17).
Abbildung 16: Versorgungsqualität von Patienten mit Koronarer Herzkrankheit (MITRA-Studie)

Quelle: Eigene Darstellung in Anlehnung an Schuster et al. 1997.
Abbildung 17: Ergebnisqualität bei KHK-Patienten in Abhängigkeit von der Therapie
- Optimal therapierte Patienten:
- 5,0% Mortalität in den ersten 2 Tagen
- 10,9% Mortalität in der gesamten stationären Phase
- Suboptimal therapierte Patienten:
- 9,3% Mortalität in den ersten 2 Tagen
- 17,7% Mortalität in der gesamten stationären Phase
Quelle: Eigene Darstellung in Anlehnung an Schuster et al. 1997.
Diabetes Mellitus:
Ein wichtiges Qualitätsmerkmal der Versorgung von Patienten mit Diabetes ist die Vermeidung von diabetesbedingten Amputationen. Die Amputationsraten von Diabetikern lassen sich bei Risikopatienten u.a. durch eine regelmäßige Inspektion der Füße, verletzungsfreie Nagel- und Hautpflege sowie die Benutzung von speziellem Schuhwerk senken. Dadurch können Läsionen, die bei Nichtbehandlung zur Amputation führen, frühzeitig erkannt und therapiert werden. Durch die regelmäßige Fußinspektion und nachfolgende Behandlung in speziellen Diabetes-Fußambulanzen können die Amputationsraten im Vergleich zur durchschnittlichen, landesüblichen Therapie um bis zu 87% gesenkt werden, wie in zahlreichen Studien gezeigt werden konnte (Abbildung 18).
Abbildung 18: Reduktion diabetesbedingter Amputationen in verschiedenen Zentren durch die Behandlung in Diabetes-Fußambulanzen
Primärversorgung |
Spezial Zentrum, |
% weniger Amputationen |
|
|
Umea/Schweden |
+ |
Internisten |
68 |
|
London/England |
- |
Internisten |
50 |
|
Kisa/Schweden |
+ |
Primärärzten |
78 |
|
Lund/Schweden |
+ |
Internisten |
56 |
|
Tuscon/USA |
- |
Chirurgen |
66 |
|
Louisville/USA |
- |
Chirurgen |
53 |
|
Genf/Schweiz |
- |
Internisten |
87 |
Quelle: In Anlehnung an Staehr-Johansen 1996 [Staer-Johansen K. Hat die Deklaration von St. Vincente zu einer Verbesserung der Patientenversorgung und des Behandlungsergebnisses geführt? In: M. Berger und C. Trautner (Hrsg) die Forderungen von St. Vincent - Stand 1996 in Deutschland. S 73-79. Mainz, Kirchheim 1996.].
In Deutschland gibt es kein Amputationsregister wie beispielsweise in Dänemark
[Ebskov B, Ebskov L: Major lower limb amputation in diabetic patients: development during 1982 to 1993. Diabetologia, 1996;39: 1607-10].
Das Wissen über die Veränderung von Amputationsraten von Diabetikern und Nicht-Diabetikern beruht hauptsächlich auf Stichprobenuntersuchungen. In ländlichen Regionen in Bayern und Thüringen wurden ca. 60 pro 10 000 Diabetiker bzw. 59 bis 69 pro 10 000 Diabetiker jährlich amputiert
[Madani SF, Stämmler C, Müller UA, Bartel M, Glombiza D. Amputationshäufigkeit der unteren Extremitäten bei Patienten mit Diabetes Mellitus, eine Vergleichsstudie in zwei Regionen in Thüringen. Diab Stoffw 1998; 7(1):31. Trautner C. Studien zur Epidemiologie von Amputationen. In: M. Berger und C. Trautner (Hrsg). Die Forderungen von St. Vincent – Stand 1996 in Deutschland S.64-72. Mainz, Kirchheim 1996. Standl E, Stiegler H. Der Erfolg bei der Reduktion von Amputationen bei Diabetikern in Deutschland. In: M Berger und C Trautner (Hrsg) Die Forderungen von St. Vincent – Stand 1996 in Deutschland. S.64-72. Mainz, Kirchheim 1996.].
Im Rheinland wurden sogar 70 pro 10 000 Diabetiker amputiert. Auch neuere Untersuchungen wie z.B. aus Leverkusen ergeben keine signifikante Änderung in der Entwicklung der Amputationshäufigkeit seit 1990
[Trautner C, Haastert B, Spraul M, giani G, Berger M. Unchanged Incidence of Lower-Limb Amputations in a German City, 1990-1998. Diabetes Care, 2001; 24 (5): 855-859.](Abbildung 19).
Die in der St. Vincent Erklärung beschlossenen Halbierung der Amputationsrate konnte in Deutschland nicht erreicht werden. Vielmehr muss man von einer konstanten Amputationsrate seit 10 Jahren ausgehen.
Abbildung 19: Diabetes- und nicht-diabetesassozierte Amputationsraten im Vergleich (Leverkusen)
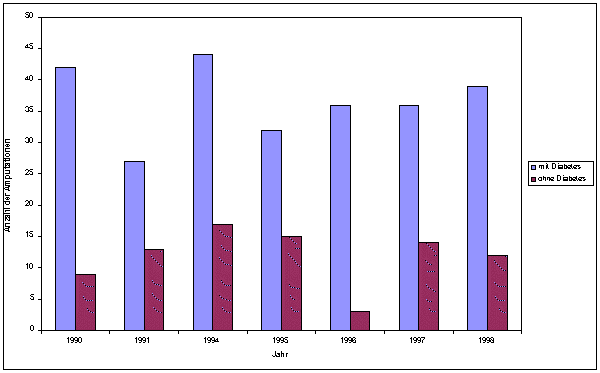
Quelle: In Anlehnung an Trautner, et al., 2001
Bösartige Neubildungen:
Gatta et al. untersuchten die standardisierte 5-Jahresüberlebensrate für 12 bösartigen Neubildungen in den USA und Europa und stellten signifikant niedrigere 5-Jahresüberlebensraten in Europa für viele Krebsarten fest
[Gatta G, Capocaccia R, Coleman M, Ries L, Hakulinen T, Micheli A, Sant M, Verdecchia A, Berrino F. Toward a comparison of survival in american and european cancer patients. CANCER August 15,2000, 8(4):893-900.].
Besorgniserregend ist das Ergebnis der Studie dahingehend, dass in 11 von 12 Krebsarten die Überlebenswahrscheinlichkeit in den USA höher war als in Deutschland. Die Überlebensrate sank mit zunehmendem Alter bei Diagnosestellung in Europa und den USA ab. Dieser Trend war allerdings in Europa stärker als in den USA.
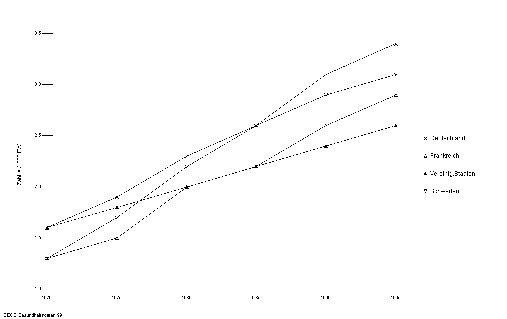
Eine höhere 5- Jahresüberlebensrate als in den USA ist für Deutschland lediglich für Magenkrebs nachgewiesen, während einige andere europäische Länder auch für andere Karzinome eine höhere Überlebensrate als die USA aufweisen (Abbildung 20)
Abbildung 20: Vergleich der standardisierte 5-Jahresüberlebensraten für 12 bösartige Neubildungen in Europa und den USA.
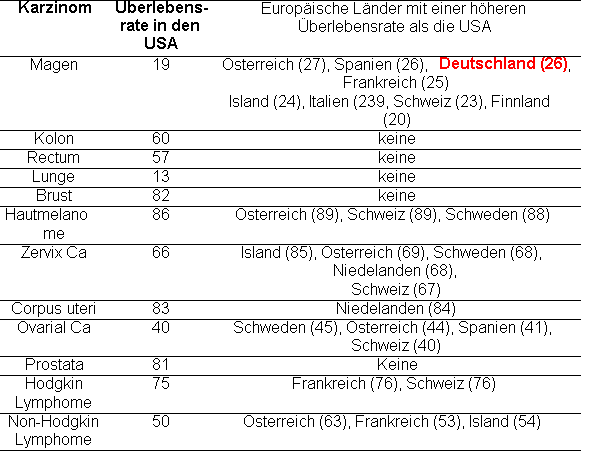
Quelle: Eigene Darstellung in Anlehnung an Gatta et al. 2000.
© Friedrich Ebert Stiftung | technical support | net edition fes-library | September 2001