

![[DIGITALE BIBLIOTHEK DER FES]](/images/digbib/d_digbib.gif)

TEILDOKUMENT:
[Seite der Druckausg.: 7]
Karl W. Lauterbach / Stephanie Stock
Medizinische Versorgung in Deutschland: Bedarfsgerecht und wirtschaftlich?
Gesundheitssysteme sehen sich zunehmend einer kritischen Bewertung durch die Öffentlichkeit, Politik und die konstituierende Profession selbst gegenüber. Aufgrund knapper werdender Ressourcen und der besseren Beurteilbarkeit der Versorgungsqualität auf der Ebene der Prozess- und Ergebnisqualität treten die beiden Aspekte Qualität und Wirtschaftlichkeit der Versorgung mehr und mehr in den Vordergrund. Damit eng verknüpft hat sich ein Paradigmenwechsel in der Gesundheitsversorgung vollzogen. Während noch vor wenigen Jahren von Ärzteschaft und Politik gefordert wurde, alles medizinisch Machbare müsse in der Patientenversorgung auch getan werden, muss sich medizinische Versorgung heute an den Standards der evidenzbasierten Medizin unter Beachtung der Kosteneffektivität messen lassen.
Analysiert man das deutsche Gesundheitswesen unter diesen Aspekten, so stehen einem hohen Ressourceneinsatz bei Erkrankungen mit hoher Prävalenz häufig nur durchschnittliche Ergebnisse in der Versorgungsqualität gegenüber.
Der folgende Beitrag zeigt Ursachen und Lösungsmöglichkeiten für die bestehenden Versorgungsdefizite auf. Insbesondere wird die Notwendigkeit einer umfassenden Strukturreform sowie die Förderung gezielter Präventionsmaßnahmen für die Sicherung der zukünftigen Finanzierbarkeit einer qualitativ hochwertigen Versorgung dargestellt.
[Seite der Druckausg.: 8]
These 1: Es bestehen noch Defizite im Vergleich zu der erreichbaren Lebenserwartung, und es bestehen noch Defizite im Vergleich zu der erreichbaren Absenkung der Sterblichkeit bei wichtigen Volkskrankheiten.
Defizite in der Versorgungsqualität führen in Abhängigkeit von der Erkrankung zu erhöhter Morbidität, verringerter Lebenserwartung und erhöhter Sterblichkeit. Die Lebenserwartung der deutschen Bevölkerung liegt im europäischen Vergleich unter dem EU Durchschnitt (Abbildung 1). Bis zu 40% der Unterschiede in der Lebenserwartung sind durch die Unterschiede in den Gesundheitssystemen bedingt [Gutachten des Sachverständigenrats für die Konzertierte Aktion im Gesundheitswesen (2000 / 2001).].
Abbildung 1: Lebenserwartung nach Ländern im Vergleich
[Seite der Druckausg.: 9]
Ähnliche Entwicklungen lassen sich für die krankheitsspezifischen Sterblichkeiten bei häufigen chronischen Erkrankungen feststellen. Für Erkrankungen mit hoher Prävalenz und Inzidenz wie Diabetes Mellitus, Colon-Karzinom, ischämische Herzerkrankungen und zerebrovaskuläre Erkrankungen liegen die Sterblichkeiten in Deutschland im mittleren oder höheren Bereich (Abbildung 2 bis Abbildung 5: Sterblichkeit bei zerebrovaskulären Erkrankungen (/100.000 Einwohner)). So hat Deutschland im Vergleich zu 6 anderen Ländern vergleichbarer sozioökonomischer Bedingungen (Finnland, Frankreich, Niederlande, Schweiz, Großbritannien und den Vereinigten Staaten) die höchste Sterblichkeit für Dickdarmkrebs, die zweithöchste Sterblichkeit für Diabetes, die zweithöchste Sterblichkeit für Schlaganfälle und die vierthöchste Sterblichkeit für Herzkrankheiten.
Abbildung 2: Sterblichkeit bei bösartigen Neubildungen des Colons (/100 000 Einwohner)
[Seite der Druckausg.: 10]
Abbildung 3: Sterblichkeit bei Diabetes Mellitus (/ 100 000 Einwohner)
[Seite der Druckausg.: 11]
Abbildung 4: Sterblichkeit bei ischämischen Herzkrankheiten
(/ 100 000 Einwohner)
[Seite der Druckausg.: 12]
Abbildung 5: Sterblichkeit bei zerebrovaskulären Erkrankungen (/100000 Einwohner)
Betrachtet man die Entwicklung der krankheitsspezifischen Sterblichkeiten über den zeitlichen Verlauf, so fällt insbesondere bei den ischämischen Herzerkrankungen auf, dass in Deutschland nicht die gleiche Absenkung der Sterblichkeit erreicht werden konnte wie in vergleichbaren europäischen Ländern oder den USA, obwohl die Anzahl der Herzkatheteruntersuchungen in Deutschland fast doppelt so hoch liegt wie im europäischen Durchschnitt. Auch die Zahl der diagnostischen Herzkatheter hat sich seit 1991 mehr als verdoppelt, obwohl die Sterblichkeit in anderen Ländern zum Teil deutlich stärker gesunken ist (Abbildung 6).
[Seite der Druckausg.: 13]
Abbildung 6: Herzkatheteruntersuchungen 1991 bis 1997 (Deutschland)
These 2: Es bestehen noch Defizite auf der Ebene der Prozess- und der Ergebnisqualität
Versorgungsqualität wird zunehmend anhand von Indikatoren der Prozess- und Ergebnisqualität bewertet. Für einige wichtige chronische Erkrankungen besteht in Deutschland im internationalen Vergleich noch Potenzial zur Verbesserung:
Herzinfarkt:
Bei Eintreten eines Herzinfarktes oder anderer Formen der ischämischen Herzkrankheit ist eine optimale Sekundärprävention ein entscheidender Faktor für die Senkung von Morbidität und Mortalität im weiteren Verlauf. Unabhängig von einer Optimierung der Risikofaktoren sollten alle Patienten
[Seite der Druckausg.: 14]
ohne Kontraindikationen mit Medikamenten behandelt werden, deren Wirksamkeit in der Sekundärprävention wissenschaftlich gesichert ist. Dazu gehören beispielsweise Aspirin, Beta-Blocker, ACE-Hemmer und Statine.
Bewertet man die Versorgungsqualität von KHK-Patienten in Deutschland, so lässt sich Folgendes ableiten:
- Der Prozentsatz der Patienten, die evidenzbasiert behandelt werden, ist noch zu niedrig
[Silber S., Krischke I., Prohaska M.: Unterversorgung in der Sekundärprävention bei Patienten mit koronarer Herzerkrankung nach Revaskularisation. Herz 2000, 6:623-626. Tunstall-Pedoe H., Vanuzzo D., Hobbs M., Mahonen M., Capaitis Z., Kuulasmaa K., Keil U.: Estimation of contribution of changes in coronary care to improving survival, event rates, and coronary heart disease mortality across the WHO MONICA project populations. Lancet 2000 Feb. 26, 355 (9205): 688-700.]
(Abbildung 7). - Durch eine evidenzbasierte Behandlung lässt sich die Mortalität deutlich senken (Abbildung 8).
So werden weniger als 30 % aller Patienten mit Herzinfarkt optimal therapiert (MITRA-Studie)
[Schuster S., Koch A., Burczyk U., Schiele R., Wagner S., Zahn R., Glunz H., Heinrich R., Stuby K., Berg G., Voigtländer T., Gieseler U., Jakob M., Hauptmann P., Senges J.: Frühbehandlung des akuten Myokardinfarktes: Umsetzung von Therapierichtlinien in den klinischen Alltag, MITRA-Pilotphase. Z. Kardiol 86, 273-283 (1997).].
Die Sterblichkeit dieser nicht evidenzbasierten Patienten ist fast doppelt so hoch wie die evidenzbasiert behandelter Patienten (Abbildung 8).
[Seite der Druckausg.: 15]
Abbildung 7: Versorgungsqualität von Patienten mit Koronarer Herzkrankheit (MITRA-Studie)
(Maximale individuelle Therapie beim akuten Myokardinfarkt), 1997:
54 Krankenhäuser im Südwesten Deutschlands, 1303 Patienten mit akutem Myokardinfarkt wurden untersucht.
- 87,6 % mit Aspirin behandelt
- 53,4 % mit Thrombolytica behandelt
- 37,1 % mit ß-Blocker behandelt
- 17,4 % mit ACE-Hemmer behandelt
Optimal therapiert (Verordnung der geeigneten Medikamente): 29 %
Suboptimal therapiert (Mindestens eines nicht verordnet): 71 %
IGKE
Quelle: Eigene Darstellung in Anlehnung an Schuster et al. 1997.
Abbildung 8: Ergebnisqualität bei KHK-Patienten in Abhängigkeit von der Therapie
Optimal therapierte Patienten 5,0 % Mortalität in den ersten 2 Tagen 10,9 % Mortalität in der gesamten stationären Phase Suboptimal therapierte Patienten: 9,3 % Mortalität in den ersten 2 Tagen 17,7 % Mortalität in der gesamten stationären Phase |
[Seite der Druckausg.: 16]
Diabetes Mellitus:
Ein wichtiges Qualitätsmerkmal der Versorgung von Patienten mit Diabetes ist die Vermeidung von diabetesbedingten Amputationen. Die Amputationsraten von Diabetikern lassen sich bei Risikopatienten u.a. durch eine regelmäßige Inspektion der Füße, verletzungsfreie Nagel- und Hautpflege sowie die Benutzung von speziellem Schuhwerk senken. Dadurch können Läsionen, die bei Nichtbehandlung zur Amputation führen, frühzeitig erkannt und therapiert werden. Durch die regelmäßige Fußinspektion und nachfolgende Behandlung in speziellen Diabetes-Fußambulanzen können die Amputationsraten im Vergleich zur durchschnittlichen, landesüblichen Therapie um bis zu 87 % gesenkt werden, wie in zahlreichen Studien gezeigt werden konnte (Abbildung 9).
Abbildung 9: Reduktion diabetesbedingter Amputationen in verschiedenen Zentren durch die Behandlung in Diabetes-Fußambulanzen
Primärversorgung |
Spezial Zentrum, geleitet von |
% weniger Amputationen |
|
Umea/Schweden |
+ |
Internisten |
68 |
London/England |
- |
Internisten |
50 |
Kisa/Schweden |
+ |
Primärärzten |
78 |
Lund/Schweden |
+ |
Internisten |
56 |
Tuscon/USA |
- |
Chirurgen |
66 |
Louisville/USA |
- |
Chirurgen |
53 |
Genf/Schweiz |
- |
Internisten |
87 |
Quelle: In Anlehnung an Staehr-Johansen 1996
[Staehr-Johansen K.: Hat die Deklaration von St. Vincente zu einer Verbesserung der Patientenversorgung und des Behandlungsergebnisses geführt? In: M. Berger und C. Trautner (Hrsg.): Die Forderungen von St. Vincent – Stand 1996 in Deutschland, S. 73-79. Mainz, Kirchheim 1996.]
[Seite der Druckausg.: 17]
In Deutschland gibt es kein Amputationsregister wie beispielsweise in Dänemark
[Ebskov B., Ebskov L.: Major lower limb amputation in diabetic patients: Development during 1982 to 1993. Diabetologia, 1996;39: 1607-10. ].
Das Wissen über die Veränderung von Amputationsraten von Diabetikern und Nicht-Diabetikern beruht hauptsächlich auf Stichprobenuntersuchungen. In ländlichen Regionen in Bayern und Thüringen wurden ca. 60 pro 10.000 Diabetiker bzw. 59 bis 69 pro 10.000 Diabetiker jährlich amputiert
[Madani S.F., Stämmler C., Müller U.A., Bartel M., Glombiza D.: Amputationshäufigkeit der unteren Extremitäten bei Patienten mit Diabetes Mellitus, eine Vergleichsstudie in zwei Regionen in Thüringen. Diab Stoffw 1998; 7(1):31. Trautner C.: Studien zur Epidemiologie von Amputationen. In: M. Berger und C. Trautner (Hrsg.): Die Forderungen von St. Vincent – Stand 1996 in Deutschland, S. 64-72. Mainz, Kirchheim 1996. Standl E., Stiegler H.: Der Erfolg bei der Reduktion von Amputationen bei Diabetikern in Deutschland. In: M. Berger und C. Trautner (Hrsg.): Die Forderungen von St. Vincent – Stand 1996 in Deutschland. S. 64-72, Mainz, Kirchheim 1996.].
Im Rheinland wurden sogar 70 pro 10.000 Diabetiker amputiert. Auch neuere Untersuchungen wie z.B. aus Leverkusen ergeben keine signifikante Änderung in der Entwicklung der Amputationshäufigkeit seit 1990
[Trautner C., Haastert B., Spraul M., Giani G., Berger M.: Unchanged Incidence of Lower-Limb Amputations in a German City, 1990-1998. Diabetes Care, 2001; 24 (5): 855-859.]
(Abbildung 10). Die in der St. Vincent Erklärung beschlossene Halbierung der Amputationsrate konnte in Deutschland nicht erreicht werden. Vielmehr muss man von einer konstanten Amputationsrate seit 10 Jahren ausgehen.
[Seite der Druckausg.: 18]
Abbildung 10: Diabetes- und nicht-diabetesassozierte Amputationsraten im Vergleich (Leverkusen)
Bösartige Neubildungen:
Gatta et al. untersuchten die standardisierte 5-Jahresüberlebensrate für 12 bösartige Neubildungen in den USA und Europa und stellten signifikant niedrige 5-Jahresüberlebensraten in Europa für viele Krebsarten fest
[Gatta G., Capocaccia R., Coleman M., Ries L., Hakulinen T., Micheli A., Sant M., Verdecchia A., Berrino F.: Toward a comparison of survival in American and European cancer patients. CANCER August 15, 2000, 8(4):893-900.].
Besorgniserregend ist das Ergebnis der Studie dahingehend, dass in 11 von 12 Krebsarten die Überlebenswahrscheinlichkeit in den USA höher war als in Deutschland. Die Überlebensrate sank mit zunehmendem Alter bei Diagnosestellung in Europa und den USA ab. Dieser Trend war allerdings in Europa stärker als in den USA.
[Seite der Druckausg.: 19]
Eine höhere 5-Jahresüberlebensrate als in den USA ist für Deutschland lediglich für Magenkrebs nachgewiesen, während einige andere europäische Länder auch für andere Karzinome eine höhere Überlebensrate als die USA aufweisen (Abbildung 11).
Abbildung 11: Vergleich der standardisierten 5-Jahresüberlebensraten für 12 bösartige Neubildungen in Europa und den USA
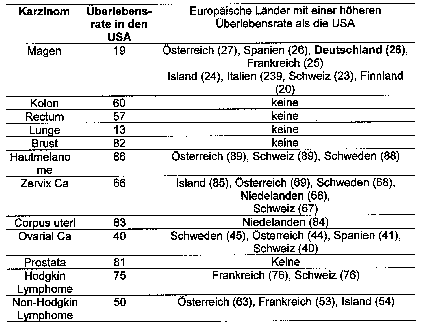
Quelle: Eigene Darstellung in Anlehnung an Gatta et al. 2000.
[Seite der Druckausg.: 20]
These 3: Wichtige Ursachen der Versorgungsdefizite lassen sich nur durch eine Strukturreform in der Gesetzlichen Krankenversicherung beheben.
Defizite in der Versorgungsqualität wirken sich erfahrungsgemäß am stärksten in der Versorgung chronisch Kranker aus. Eigenen empirischen Analysen zufolge leiden in Deutschland ca. 25 % aller Versicherten in der Gesetzlichen Krankenversicherung an einer oder mehreren der folgenden sieben Diagnosen: Diabetes Mellitus, Brustkrebs, Asthma, Herzinsuffizienz, Hypertonie, Koronare Herzerkrankung und Apoplex (Lauterbach et al. 2001)
[Lauterbach K., Wille E., Lüngen M., Stock S., Wendland G., Cischinsky H., Resch S.: Mo dell eines fairen Wettbewerbs durch den Risikostrukturausgleich. Gutachten im Auftrag des VdAK, des AEV, des AOK-BV und des IKK-BV 2001.].
Aufgrund der demographischen Entwicklung ist jedoch mit einer weiteren Zunahme der Prävalenz chronischer Erkrankungen zu rechnen. Bei Diabetes Mellitus beispielsweise wird neueren Studien zufolge von einem Anstieg der Inzidenz auf 7 % bis 8 % ausgegangen (Palitzsch et al. 1999)
[Palitzsch K.-D., Nusser J., Arndt H., Enger I., Zietz B., Cuk A. et al.: Die Prävalenz des Diabetes Mellitus wird in Deutschland deutlich unterschätzt – eine bundesweite epidemiologische Studie auf der Basis einer HbA1c-Analyse. Diabetes und Stoffwechsel 1999; 8:189-200.].
Um eine Verbesserung der Versorgungsqualität sowie eine Stabilisierung der Kosten in der Gesetzlichen Krankenversicherung zu erreichen, muss daher an der Versorgung chronisch Kranker angesetzt werden. Insbesondere folgende Defizite und ihre Folgen sind im deutschen Gesundheitswesen für die Versorgung chronisch Kranker kennzeichnend:
- Große Varianz in der Therapie mit ungenügender Orientierung an den Standards der evidenzbasierten Medizin;
- Fragmentierung der Versorgung durch verkrustete Strukturen und starre Grenzen zwischen den Sektoren mit ungenügendem Wissensfluss, Informationsverlust, Mehrfachuntersuchungen und Unterbrechung der Versorgungskontinuität;
- überwiegende Ausrichtung des Gesundheitswesens auf die Versorgung akuter Erkrankungen;
- ungenügende Transparenz in der Versorgungsqualität.
[Seite der Druckausg.: 21]
Die Trennung der Sektoren in ambulante und stationäre Behandlung sowie Rehabilitation mit getrennten Budgets und Erstattungssystemen führt zu einer Diskontinuität in der Versorgung und zu ungenügendem Informationsfluss zwischen den Sektoren. Daraus resultieren Doppel- und Mehrfachuntersuchungen, unterschiedliche Therapiekonzepte in der Behandlung desselben Patienten sowie Kostenverschiebungen zwischen den Sektoren. Aus dieser Problemanalyse ergibt sich, dass bisher auch kein Anreiz zur Verbesserung der Versorgungssituation chronisch Kranker bestanden hat. Für die Krankenkassen war es unattraktiv, Programme zur Versorgungsverbesserung chronisch Kranker anzubieten, da ihnen im Risikostrukturausgleich nur die durchschnittlichen Kosten gleichartiger Versicherter ersetzt wurden. Die durchschnittlichen höheren Kosten chronisch Kranker gingen zu Lasten der Krankenkasse. Krankenkassen mussten es daher aus betriebswirtschaftlicher Sicht vermeiden, Anreize zu setzen, die chronisch kranke Versicherte anziehen würden. Eine Änderung ist erst durch das Gesetz zur Reform des Risikostrukturausgleichs zu erwarten. Es soll eine qualitativ hochwertige und evidenzbasierte Versorgung chronisch Kranker für die Kassen wieder attraktiv werden lassen, indem es den finanziellen Ausgleich für chronisch Kranke auf die durchschnittlichen Kosten dieser chronisch Kranken anhebt. Voraussetzung ist, dass chronisch kranke Versicherte, die an definierten Erkrankungen leiden, in strukturierte und qualitätsgesicherte Programme zur Therapieoptimierung eingeschrieben sind. Die Qualitätsanforderungen an diese Programme sind ebenfalls gesetzlich geregelt (§ 137 f ff. SGB V). Damit werden isolierte und auf einzelne Sektoren begrenzte Versuche zur Kostenbegrenzung (sog. Komponentenmanagement) durch ein sektorenübergreifendes, qualitätsgesichertes Konzept zur Verbesserung der Versorgungsqualität und zur Kostenstabilisierung abgelöst. Versorgungsverbesserung und Kostenstabilisierung können durch die Vermeidung von Spätkomplikationen und Mehrfacherkrankungen auf dem Boden einer evidenzbasierten Therapie erreicht werden. International hat sich dazu das Konzept des Disease Managements als überlegener Ansatz etabliert.
[Seite der Druckausg.: 22]
These 4: Lösungsansatz „Therapie auf dem Boden von evidenzbasierter Medizin„
Die evidenzbasierte Medizin formuliert Therapieprinzipien auf dem Boden wissenschaftlich gesicherter Erkenntnisse in Verbindung mit klinischer Expertise. Sie bindet zudem Patienten soweit möglich in Entscheidungsprozesse ein, indem sie wissenschaftlich gesicherte Therapieempfehlungen in einer für Patienten verständlichen Form fördert. Die wissenschaftlich gesicherten Entscheidungshilfen werden in sog. evidenzbasierten Leitlinien für Ärzte und Patienten oder in Systemen zur Entscheidungsunterstützung (Decision Support Systemen) zusammengefasst. Ziel der internationalen Entwicklung der evidenzbasierten Medizin ist die flächendeckende Bereitstellung eines hohen Qualitätsstandards in der Versorgung auf dem Boden von wissenschaftlich gesicherter Evidenz. Dazu werden therapeutische und diagnostische Verfahren auf der Basis von Studienergebnissen hinsichtlich ihrer Wirksamkeit und Kosten-Effektivität bewertet. Diagnostische und therapeutische Verfahren, die sich als nicht angemessen erweisen, werden nicht in die wissenschaftlich begründeten Empfehlungen (Leitlinien) aufgenommen.
Aufgrund der Anzahl der jährlich publizierten wissenschaftlichen Studien ist es selbst für Spezialisten und wissenschaftlich tätige Ärzte schwierig, die jeweils neuesten wissenschaftlichen Erkenntnisse ohne Verzug in die Therapie umzusetzen. Durch die beschriebene sektorale Trennung, Defizite in der Struktur der ärztlichen Aus-, Weiter- und Fortbildung sowie die noch überwiegend existierenden Einzelpraxen in der ambulanten Versorgung wird der Informationsfluss erschwert, so dass häufig bei einem Patienten unterschiedliche Therapieprinzipien angewendet werden, die nur zum Teil auf wissenschaftlicher Evidenz beruhen. Dies erstaunt nicht, wenn man bedenkt, dass nur ein geringer Anteil der deutschen Behandlungsleitlinien den Qualitätsstandards der evidenzbasierten Medizin entsprechen (Helou et al. 1998) [Helou A., Perleth M., Bitzer E.M., Dörning H., Schwartz F.W.: Methodische Qualität ärztlicher Leitlinien in Deutschland. Z ärztl. Fortbild. Qual sich. 1998;92:421-8.].
[Seite der Druckausg.: 23]
These 5: Lösungsansatz „Mehr Transparenz in der Versorgungsqualität„
Der informierte Patient kann eine Ressource für das gesamte System der Gesundheitsversorgung werden, wenn er Therapieentscheidungen aktiv mitgestalten kann (Anderson et al. 1995)
[Anderson R.M., Funnell M.M., Butler P.M., Arnold M.S., Fitzgerald J.T., Feste C.C.: Patient empowerment. Results of a randomised controlled trial. Diabetes Care 2001;24 Supplement 1.].
Voraussetzung dafür ist eine angemessene Transparenz der Qualität der Versorgung. Beispielsweise kann mit hoher Wahrscheinlichkeit von einem Zusammenhang zwischen der Ergebnisqualität bestimmter chirurgischer Eingriffe und der Anzahl der pro Arzt bzw. pro Abteilung durchgeführten Eingriffe ausgegangen werden (Abbildung 12). Allerdings ist eine Qualitätsverbesserung durch die Einführung von Mindestfallzahlen erst mittelfristig zu erwarten, da Ärzte und Zentren beim Einsatz neuer Verfahren ebenfalls eine Lernkurve durchlaufen.
Abbildung 12: Transparenz in der Versorgungsqualität: Zusammenhang zwischen Fallzahl und Qualität
Diagnose/Maßnahme |
Schwellenwert p.a. |
Koronare Bypass-OP |
500 |
Herztransplantation |
9 |
PTCA |
400 |
Karotis-TEA |
102 |
Pankreas-Ca-OP |
7 |
HIV / AIDS |
100 |
Quelle: Dudley et al. JAMA 2000 ; 28(9) :1159-66
[Seite der Druckausg.: 24]
In Deutschland existieren jedoch keine gesetzlichen Regelungen bzw. Empfehlungen wie z.B. in Großbritannien, den Niederlanden oder den USA, die die Durchführung bestimmter Eingriffe an definierte Mindestmengen knüpfen. Beispielsweise darf in den Niederlanden Chirurgie am offenen Herzen erst ab einer Krankenhausfallzahl von 600 Eingriffen pro Jahr durchgeführt werden. Die Joint International Society empfiehlt, dass ein Arzt mindestens eine perkutane transluminale Koronarangioplastie (PTCA) pro Woche durchführen sollte, um die Ergebnisqualität sicherzustellen (Sowden et al., 1997:1).
Abbildung 13 zeigt, wie viel Zentren in Deutschland die erforderliche Qualitätsfallzahlen durchschnittlich erreichen.
Abbildung 13: Anzahl der Zentren in Deutschland, die die erforderlichen Qualitätsfallzahlen durchschnittlich erreichen
Center for excellence |
Prozentsatz, der die erforderliche Qualitätsfallzahl erreicht |
Herztransplantation |
67 % (45 % - 88 %) |
Karotis-TEA |
29 % (12 % - 45 %) |
PTCA |
100 % |
Pankreas-Carcinom-OP |
97 % (91 % - 100 %) |
HIV /AIDS |
100 % |
Quelle: Eigene Darstellung
Trotz dieser Tatsache werden in Deutschland in der Regel weder Behandlungszahlen noch Behandlungsergebnisse für die Öffentlichkeit zur Verfügung gestellt. Nur langsam vollzieht sich ein Wertewandel. In Bereichen wie der Geburtshilfe wurde inzwischen das Bedürfnis der Leistungsinanspruchnehmer nach Informationen zu Marketingzwecken entdeckt. Zwischen diesen beiden Extremen liegt die Möglichkeit, den informierten Patienten
[Seite der Druckausg.: 25]
nicht als Bedrohung und Leitlinien nicht als Kontrollinstrumente für Ärzte abzulehnen, sondern die Aufbereitung und Strukturierung der Information als wertvolles Instrument zur Optimierung der Patientenversorgung und zur Unterstützung ärztlicher Entscheidungsfindung zu nutzen.
These 6: Lösungsansatz „Gezielter Einsatz moderner Informationstechnologie„
Für einen sektorenübergreifenden Ansatz zur Optimierung der Versorgungsqualität ist der Aufbau einer umfassenden Datenbasis eine entscheidende Voraussetzung. Die Datenbasis muss allen am Versorgungsprozess Beteiligten den nach Kompetenzen geregelten Zugriff auf Patientendaten, evidenzbasierte Therapieempfehlungen und ggf. Decision-Support Systeme ermöglichen. Sie bildet die Grundlage für Evaluationen auf medizinischer, ökonomischer und psychosozialer Ebene. Dazu müssen beispielsweise Daten, mit deren Hilfe die Kostenstruktur von Erkrankungen und von üblichen Therapieregimen bestimmt werden können, zeitnah zur Verfügung stehen. Daraus wird ersichtlich, dass eine Datenbasis für eine sektorenübergreifende Versorgung über die übliche Erfassung von Patientendaten und Leistungsdaten zu Abrechnungszwecken hinausgehen muss. Voraussetzung dafür ist ein Datentransparenzgesetz, welches den Datenschutz des Einzelnen gewährleistet und gleichzeitig die pseudonymisierte Auswertung von zusammengeführten Daten zulässt.
Moderne Informationstechnologie kommt im Rahmen einer sektorenübergreifenden, qualitätsgesicherten Patientenversorgung nicht nur zum Aufbau einer Datenbasis zur Anwendung. In fast allen Bereichen der Versorgung von der Diagnostik über die Therapie bis zur Weiterbehandlung liegt Evidenz vor, dass durch den Einsatz moderner Informationstechnologie eine Verbesserung der Prozessqualität und der Outcomes erreicht werden kann (Abbildung 14).
[Seite der Druckausg.: 26]
Abbildung 14: Einsatz von Informationstechnologie zur Verbesserung von Prozess- und Ergebnisqualität
IT-Anwendung |
Referenz |
Schulung |
Boult 2000 |
Reminder-Systeme, Telefonberatung |
Piette 2000 |
Interaktive Lernprogramme |
Gormann 2000 |
Internet-Plattformen / Portale |
Mease 200, Gorman 2000 |
Datenmanagement |
Hunt 1998, Gorman 2000 |
Quelle: Eigene Darstellung
These 7: Zukunftsperspektiven des deutschen Gesundheitssystems: Sicherung der Finanzierung und der sozialen Gerechtigkeit durch Prävention
In Szenarien zur Kostenentwicklung des deutschen Gesundheitswesens wird häufig prognostiziert (Abbildung 15). Diese Berechnungen gehen in der Regel von einer durchschnittlichen Krankheitslast pro Einwohner aus, die der Krankheitslast der heutigen Bevölkerung geschlechts- und altersstandardisiert entspricht. Für die Abschätzung des medizinischen Bedarfs ist jedoch der mittlere Gesundheitszustand der Bevölkerung ausschlaggebend. Neueren Studien aus den USA zufolge verbessert sich der mittlere Gesundheitszustand älterer Menschen deutlich. So ist der heute 65jährige durchschnittlich wesentlich gesünder als noch vor 10 Jahren. Eine ähnliche Entwicklung ist auch für Deutschland anzunehmen und könnte durch eine systematische und zielgerichtete Prävention beschleunigt werden.
Würde nur die Behandlung chronisch Kranker durch höhere Kosten pro Patient verbessert, so käme es sehr wahrscheinlich tatsächlich zu höheren Gesamtkosten im System. Aus den dargelegten Überlegungen folgt, dass der Kostendruck durch eine Verbesserung der Behandlung alleine nicht reduziert werden kann. Zu einer deutlichen Senkung des Kostendrucks
[Seite der Druckausg.: 27]
käme es jedoch, wenn die Krankheitslast chronischer Erkrankungen in der Bevölkerung insgesamt zurückgehen würde. Das wäre möglich, wenn durch eine Verschiebung des Eintretens chronischer Erkrankungen in Phasen des höheren Lebensalters die durchschnittliche Dauer der Lebensabschnitte mit chronischen Erkrankungen verkürzt werden könnte und wenn gleichzeitig der mittlere Gesundheitszustand der chronisch Kranken verbessert würde. Entscheidend für die Kostenentwicklung ist demnach der mittlere Gesundheitszustand der chronisch Kranken in Abhängigkeit von den eintretenden Komplikationen: Für fast alle chronischen Erkrankungen ist belegt, dass eine evidenzbasierte Therapie das Auftreten von Komplikationen und Folgeerkrankungen vermeiden kann. Als zentrales Instrument zur mittelfristigen Sicherung der Finanzierbarkeit des Gesundheitssystems ist daher eine effektive Prävention zu fördern.
Abbildung 15: Alterspyramide der Bevölkerung für 1995 (links) und Prognose für 2050 (rechts)
[Seite der Druckausg.: 28]
So ist für fast alle chronischen Erkrankungen gesichert, dass eine evidenzbasierte, koordinierte und effizient durchgeführte Therapie die Kosten senkt, wenn es gelingt, das Fortschreiten der Erkrankung sowie das Eintreten von Spätkomplikationen und Mehrfacherkrankungen zu vermeiden (DCCT 1996, Borch-Johnsen et al. 1995, Rubin et al. 1998, Berger at al. 1999)
[DCCT Research Group. Lifetime benefits and costs of intensive therapy as practiced in the diabetes control and complications trial. The diabetes control and complications Trial Research Group. JAMA 1996; 276 (17):1409-15. Borch-Johnsen K.: The costs of nephropathy in type II diabetes. Pharmacoeconomics 1995;8 Suppl. 1:40-5. Rubin R., Dietrich K., Hawk A.: Clinical and economic impact of implementing a comprehensive diabetes management Program in managed care. J Clin Endocrinol Metab 1998;83(8):2635-42. Berger M., Muhlhauser I.: Diabetes care and patient-oriented outcomes. Jama 1999;281(18): 1676-8.].
Das zentrale Anliegen bei der Versorgung chronisch Kranker muss es daher sein, den durchschnittlichen Gesundheitszustand zu verbessern. Er ist der entscheidende Faktor für die Kosten der chronisch Kranken insgesamt. Die Versorgung chronisch Kranker sollte daher so gestaltet werden, dass Spätkomplikationen und Doppel- oder Mehrfacherkrankungen vermieden werden bzw. dass deren Auftreten verzögert wird. Damit wird gleichzeitig eine Verbesserung der Lebensqualität chronisch Kranker erreicht. Denn ein von einer chronischen Erkrankung Betroffener mindert seine Wahrscheinlichkeit für das Auftreten weiterer chronischer Erkrankungen nicht. Vielmehr weisen mehr als 40 % aller chronisch Kranker eine weitere chronische Krankheit auf. Das erklärt auch die Tatsache, dass ca. 20 % aller Versicherten einer Krankenkasse ca. 80 % der Kosten verursachen (Fischman et al. 1997). Anstelle des isolierten Managements dieser besonders teuren, da multimorbiden Patienten muss die Sekundärprävention der chronischen Erkrankung, gekoppelt mit der Primärprävention häufig kombinierter Komorbiditäten, treten. Durch solche gezielten Präventionsprogramme können beispielsweise Risikofaktoren beeinflusst werden, die gleichzeitig die Wahrscheinlichkeit für das Auftreten mehrerer chronischer Erkrankungen beeinflussen.
Szenarien, die die Kostenentwicklung des Gesundheitswesens vorhersagen, gehen in der Regel von einer Krankheitslast aus, die der Krankheitslast der heutigen Bevölkerung geschlechts- und altersstandardisiert entspricht. Der
[Seite der Druckausg.: 29]
Gesundheitszustand älterer Menschen verbessert sich aber regelmäßig, wie u.a. amerikanische Untersuchungen belegen. Die gezielte Prävention weist in der Regel eine deutlich bessere Kosten-Nutzen-Relation auf als alternative Verwendung der gleichen Mittel, wie z.B. die Verbesserung der Therapie oder der Nachsorge. Gezielte Prävention ist zudem unabhängig von der Altersgruppe effektiv. Durch den Aufbau wissenschaftlich gesicherter, nationaler Präventionsstrategien für die wichtigsten Volkskrankheiten hat das deutsche Gesundheitssystem die Chance, die Finanzierbarkeit bei gleichzeitiger Wahrung eines qualitativ hohen Versorgungsniveaus langfristig zu sichern. Beispielsweise konnte in Finnland durch strukturierte Präventionsprogramme innerhalb eines Zeitraums von 20 Jahren die Anzahl neu eingetretener Herzinfarkte halbiert werden [Vartiainen E., Puska P., Jousilahti P., Korhonen H.J., Tuomilehto J., Nissinen A.: Twenty-year trends in coronary risk factors in North Karelia and in other areas of Finland. Int J Epidemiol 1994; 23(3):495-504.]
[Seite der Druckausg.: 30 = Leerseite]
© Friedrich Ebert Stiftung | technical support | net edition fes-library | Februar 2002