![[DIGITALE BIBLIOTHEK DER FES]](/images/digbib/d_digbib.gif)

Zwei Dogmen der Gesundheitspolitik - Unbeherrschbare Kostensteigerungen durch Innovation und demographischen Wandel? : Gutachten [und ] Thesenpapier für den Gesprächskreis Arbeit und Soziales der Friedrich-Ebert-Stiftung / Karl W. Lauterbach ; Stephanie Stock - [Electronic ed.] - Bonn, 2001 - 100 KB, Text & Image files
Title only available as online publication. - Electronic ed.: Bonn : FES Library, 2001
- Thesenpapier zum Gutachten für den Gesprächskreis Arbeit und Soziales der Friedrich-Ebert-Stiftung, Bonn.
-
Analyse der Wirtschaftlichkeit und der Versorgungsqualität
- These 1:
Innovationen im Gesundheitswesen führen nicht zwangsläufig zu höheren Kosten - These 2:
Die demographische Entwicklung bedingt nicht automatisch eine überproportionale Kostensteigerung im Gesamtsystem - These 3:
Im deutschen Gesundheitswesen besteht ein hoher Ressourceneinsatz - These 4:
Es bestehen noch Defizite in der erreichbaren Lebenserwartung und im Vergleich zu der erreichbaren Absenkung der Sterblichkeit bei wichtigen Volkskrankheiten - These 5:
Es bestehen noch Defizite auf der Ebene der Prozess- und der Ergebnisqualität - These 7:
Kostensenkung durch strukturierte und qualitätsgesicherte Programme (Disease Management-Programme) - These 8:
Gezielte Prävention kann die Krankheitslast in der Bevölkerung senken - These 9:
Ein Modell der Grund- und Zusatzversicherung trifft nicht das Kernproblem der GKV, sondern fördert die Erbringung von nicht-evidenzbasierten und nicht-kosteneffektiven Verfahren in der medizinischen Versorgung
Zwei Thesen werden immer wieder für einen prognostizierten und im bestehenden System vermeintlich unbeherrschbaren Anstieg der Gesundheitsausgaben vorgetragen:
- Innovation in der Medizin führt zu einem überproportionalen Anstieg des Anteils der Gesundheitsausgaben am Bruttoinlandsprodukt
- Der zu erwartende demographische Wandel führt zu einem überproportionalen Anstieg des Anteils der Gesundheitsausgaben am Bruttoinlandsprodukt
Im Folgenden soll in Form von Gegenthesen dargelegt werden, dass es trotz Innovation und demographischen Wandels nicht zu einer überproportionalen Kostensteigerung kommen muss.
Analyse der Wirtschaftlichkeit und der Versorgungsqualität
These 1: Innovationen im Gesundheitswesen führen nicht zwangsläufig zu höheren Kosten
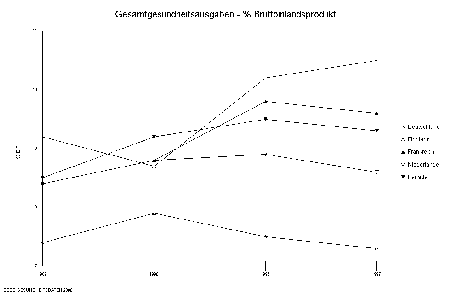
In vielen Industrieländern mit hohem Anteil an Innovationen in der Gesundheitsversorgung ist der Anteil der Gesundheitsausgaben am Bruttoinlandsprodukt seit 1987 nicht wesentlich gestiegen (Abbildung 1).
Abbildung 1: Anteil der Gesundheitsausgaben ausgewählter Länder am BIP in %.
Beispielsweise zeichnen sich die Niederlande, Finnland und Schweden (nicht gezeigt) durch eine Verbesserung in der Versorgungsqualität bei wichtigen Volkskrankheiten aus, ohne dass der Anteil der Gesundheitsausgaben am Bruttoinlandsprodukt gestiegen wäre. Die erzielte Verbesserung ist in erster Linie durch die Verdrängung nicht-wirksamer Verfahren durch innovative, wissenschaftlich gesicherte Verfahren erklärbar. Da davon ausgegangen werden muss, dass für ca. die Hälfte aller Verfahren der medizinische Nutzen bislang noch nicht nachgewiesen ist, kann die beschleunigte Einbringung innovativer Verfahren unter der Voraussetzung, dass obsolete und nicht-wirksame Verfahren konsequent abgebaut werden, sogar zu einer Kostenstabilisierung im Gesundheitswesen beitragen.
These 2: Die demographische Entwicklung bedingt nicht automatisch eine überproportionale Kostensteigerung im Gesamtsystem
Entscheidend für die Kostenentwicklung ist der mittlere Gesundheitszustand chronisch Kranker. Gelingt es durch eine Verschiebung des Eintretens chronischer Erkrankungen in Phasen des höheren Lebensalters die durchschnittliche Dauer der Lebensabschnitte mit chronischen Erkrankungen zu verkürzen und durch gezielte Prävention den mittleren Gesundheitszustand chronisch Kranker zu verbessern, so kommt es zu einer Senkung des durch die demographische Entwicklung bedingten Kostendrucks in der GKV (Abbildung 2).
Abbildung 2: Reduktion der Kosten durch die Verschiebung von Phasen mit chronischen Erkrankungen in höhere Lebensabschnitte und durch eine Verbesserung des mittleren Gesundheitszustands chronisch Kranker
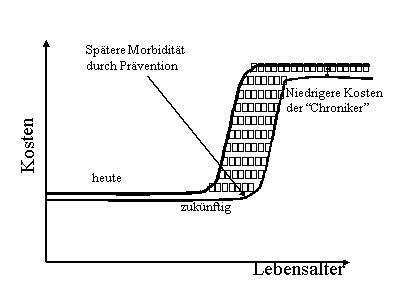
Quelle: Eigene Darstellung
Neueren Studien aus den USA zufolge verbessert sich der mittlere Gesundheitszustand älterer Menschen deutlich. Der heute 65-jährige ist durchschnittliche wesentlich gesünder als noch vor 10 Jahren. Eine ähnliche Entwicklung ist auch für Deutschland anzunehmen und könnte durch eine systematische und zielgerichtete Prävention beschleunigt werden.
These 3 : Im deutschen Gesundheitswesen besteht ein hoher Ressourceneinsatz
Analysiert man den Ressourceneinsatz im deutschen Gesundheitssystem, so zeigt sich, dass Deutschland neben Österreich und der Schweiz die höchsten Ausgaben für das Gesundheitssystem hat. Deutlich übertroffen wird Deutschland im internationalen Vergleich lediglich von den USA (Abbildung 3). Diesem hohen Ressourceneinsatz stehen häufig nur durchschnittliche Qualitätsergebnisse gegenüber.
Abbildung 3: Gesundheitsausgaben ausgewählter Länder im Vergleich (1995-1997), umgerechnet in Dollar pro Kopf
|
1997 |
|
|
Deutschland |
2701 |
|
Frankreich |
2308 |
|
Ver.Königr. |
1498 |
|
Finnland |
1738 |
|
Niederlande |
2086 |
Quelle: OECD Gesundheitsbericht 2000
Für die vergleichsweise hohen Kosten in Deutschland ist in erster Linie nicht so sehr der Umfang des Leistungskatalogs ausschlaggebend, sondern das erbrachte Leistungsvolumen. Beispielsweise enthält der Leistungskatalog in allen gezeigten Ländern die Herzkatheteruntersuchung, allerdings werden in Deutschland doppelt so viele Herzkatheteruntersuchungen erbracht wie im europäischen Durchschnitt.
These 4: Es bestehen noch Defizite in der erreichbaren Lebenserwartung und im Vergleich zu der erreichbaren Absenkung der Sterblichkeit bei wichtigen Volkskrankheiten
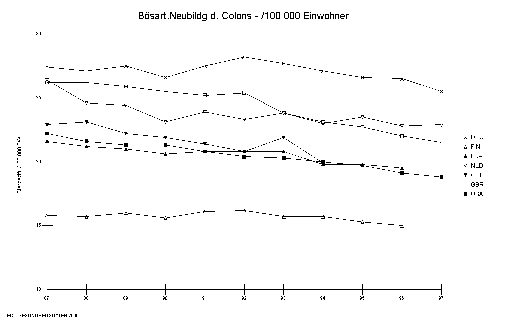
Defizite in der Versorgungssqualität führen zu erhöhter Morbidität und Mortalität. Deutschland hat im Vergleich zu 6 anderen Ländern vergleichbarer sozioökonomischer Bedingungen die höchste Sterblichkeit für Dickdarmkrebs, die zweithöchste Sterblichkeit für Diabetes, die zweithöchste Sterblichkeit für Schlaganfälle und die vierthöchste Sterblichkeit für Herzkrankheiten.
Abbildung 4: Sterblichkeit (Mortalität) bei bösartigen Neubildungen des Colons (/ 100 000 Einwohner)
Quelle: OECD Gesundheitsbericht 2000
In der Entwicklung der krankheitsspezifischen Sterblichkeiten über den zeitlichen Verlauf fällt zudem bei den ischämischen Herzerkrankungen auf, dass in Deutschland nicht die gleiche Absenkung der Sterblichkeit erreicht werden konnte, wie in vergleichbaren europäischen Ländern oder den USA.
These 5: Es bestehen noch Defizite auf der Ebene der Prozess- und der Ergebnisqualität
Bewertet man die Versorgungsqualität von KHK-Patienten in Deutschland, so lässt sich Folgendes ableiten:
- Der Prozentsatz der Patienten, die evidenzbasiert behandelt werden, ist noch zu niedrig (Abbildung 5).
- Durch eine evidenzbasierte Behandlung lässt sich die Mortalität deutlich senken (Abbildung 6).
So werden weniger als 30% aller Patienten mit Herzinfarkt optimal therapiert (MITRA-Studie). Die Sterblichkeit dieser nicht evidenzbasierten Patienten ist fast doppelt so hoch wie die evidenzbasiert behandelter Patienten (Abbildung 6).
Abbildung 5: Versorgungsqualität von Patienten mit Koronarer Herzkrankheit (MITRA-Studie)

Quelle: Eigene Darstellung in Anlehnung an Schuster et al. 1997.
Abbildung 6: Ergebnisqualität bei KHK-Patienten in Abhängigkeit von der Therapie
- Optimal therapierte Patienten:
- 5,0% Mortalität in den ersten 2 Tagen
- 10,9% Mortalität in der gesamten stationären Phase
- Suboptimal therapierte Patienten:
- 9,3% Mortalität in den ersten 2 Tagen
- 17,7% Mortalität in der gesamten stationären Phase
Quelle: Eigene Darstellung in Anlehnung an Schuster et al. 1997.
Analyse der Ursachen
These 6: Wichtige Ursachen der Versorgungsdefizite lassen sich nur durch eine Strukturreform in der Gesetzlichen Krankenversicherung beheben
Durch das geplante Gesetz zur Reform des Risikostrukturausgleichs soll eine qualitativ hochwertige und evidenzbasierte Versorgung chronisch Kranker für die Kassen wieder attraktiv werden. Die Abschaffung von Anreizen zur Risikoselektion und die Verbesserung der Versorgung chronisch Kranker ist eine notwendige Voraussetzung für einen funktionierenden solidarischen Wettbewerb und damit die Basis für weitergehende Reformen.
Sicherung der Finanzierung und der sozialen Gerechtigkeit durch gezielte und systematische Prävention
These 7: Kostensenkung durch strukturierte und qualitätsgesicherte Programme (Disease Management-Programme)
Disease Management liegt die Prämisse zugrunde, dass eine systematische, sekorenübergreifende, evidenzbasierte und langfristige Versorgung einer Patientengruppe qualitativ hochwertiger und kosteneffektiver ist, als die unkoordinierte Versorgung von Krankheitsepisoden einzelner Individuen. Deutliche Kosteneinsparungen bei gleichzeitiger Verbesserung der Versorgungsqualität werden beispielsweise durch die Vermeidung von Komplikationen erreicht. Können Komplikationen bei Diabetikern vermieden werden, so haben Diabetiker durchschnittlich lediglich 1,5 bis 1,7fach höhere Kosten als Nicht-Diabetiker mit derselben Grunderkrankung. Kommen im Verlauf der Erkrankung Komplikationen hinzu, so steigen die durchschnittlichen Kosten von Diabetikern auf das 2,5fache bis 4fache der durchschnittlichen Kosten von Nicht-Diabetikern mit derselben Grunderkrankung.
Das bedeutet, dass durch die Verschiebung von Komplikationen in spätere Lebensphasen bzw. durch die Vermeidung von Komplikationen die durchschnittlichen Kosten in Abhängigkeit von der vermiedenen Komplikation um das bis zu 2,5fache sinken.
These 8: Gezielte Prävention kann die Krankheitslast in der Bevölkerung senken
Durch den Aufbau wissenschaftlich gesicherter, nationaler Präventionsstrategien für die wichtigsten Volkskrankheiten hat das deutsche Gesundheitssystem die Chance, die Finanzierbarkeit bei gleichzeitiger Wahrung eines qualitativ hohen Versorgungsniveaus langfristig zu sichern. Beispielsweise konnte in Finnland durch strukturierte Präventionsprogramme innerhalb eines Zeitraums von 20 Jahren die Anzahl neu eingetretener Herzinfarkte halbiert werden
These 9: Ein Modell der Grund- und Zusatzversicherung trifft nicht das Kernproblem der GKV, sondern fördert die Erbringung von nicht-evidenzbasierten und nicht-kosteneffektiven Verfahren in der medizinischen Versorgung
Eine zusätzliche Einbringung neuer Ressourcen durch die Aufgliederung in Grund- und Wahlleistungen trifft den Kern des Problems der gesetzlichen Krankenversicherung nicht, da sie an den bestehenden Qualitätsproblemen und der mangelnden Präventionsorientierung nichts ändert. Eine Zusatzversicherung für die nicht-wirksamen medizinischen Leistungen ist unsinnig. Eine Zusatzversicherung für effektive Leistungen entspricht einer Rationierung aufgrund des Einkommens und ist damit nicht zu akzeptieren. Da eine Zusatzversicherung kaum auf das Angebot nicht wirksamer Leistungen beschränkt bleiben würde, wäre eine ethisch nicht zu vertretende Rationierungen sowie eine Vergrößerung der einkommensabhängigen Unterschiede in der Gesundheitserwartung die Folge.
© Friedrich Ebert Stiftung | technical support | net edition fes-library | September 2001